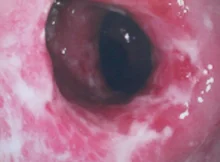
Allgemeines
Die Colitis ulcerosa (C. u.) ist eine Entzündung des Dickdarms, die häufig im jugendlichen oder frühen Erwachsenenalter auftritt und in Schüben verläuft. Oft wechseln sich längere Phasen von Durchfällen, die schleimig oder blutig sein können, mit Phasen normalen Stuhlgangs ab. Wie die Erkrankung verläuft, ist individuell sehr unterschiedlich. Leichte Schübe und eine nur lokale enddarmnahe Ausbreitung werden anders therapiert als schwere Verläufe, die den gesamten Dickdarm betreffen. Erfahrungen einzelner Betroffener lassen sich nicht ohne Weiteres auf andere übertragen.
Ziel der Behandlung ist eine endoskopisch normale Schleimhaut. Sie bedeutet zwar keine Heilung, gewährleistet jedoch am ehesten eine lange Symptomfreiheit (Remission). Welche Risiken und Komplikationen individuell drohen oder zu beachten sind, sollte mit dem behandelnden Arzt besprochen werden. Insbesondere ist das Risiko eines Darmkrebses für das Konzept der Behandlung und der Überwachung zu beachten.
→ Colitis ulcerosa – Fachinfos
→ Der Dickdarm
Ursachen und Auslösung
Genetische Grundlage: Die Veranlagung zu einer Colitis ulcerosa liegt in Veränderungen des Erbguts, in genetischen Mutationen. Die Vielfalt der beteiligten Gene (es sind über 160 bekannt) erklärt die unterschiedlichen Ausprägungen und Verläufe.
Dichtigkeit der Darmwand: Die Dichtigkeit und Regenerationsfähigkeit der Dickdarmschleimhaut (Mukosa) steht im Zentrum des Geschehens. Nimmt sie ab, bedeutet dies ein leichteres Eindringen von Krankheitserregern.
Bakterienflora des Darms: Bei Patienten mit Colitis ulcerosa findet man eine veränderte Zusammensetzung der Bakterienflora (Mikrobiom) des Dickdarms. Betroffen sind vor allen Bakterien, die sich direkt im Schleim unmittelbar auf der Schleimhaut befinden. Deren Auswirkung auf die Schleimhaut führt zu einer Abnahme der Schleimhautdichtigkeit. Die Mikroflora im Schleim und die Abwehrkräfte der Schleimhaut beeinflussen sich gegenseitig; und diese Wechselbeziehung ist bei Colitis-ulcerosa-Patienten erheblich gestört.
Ernährung: Ausschlaggebend für die Entwicklung der Krankheit sind i. d. R. äußere Einflüsse. So ist eine Veränderung der Ernährung ein bedeutsamer Faktor. Die zunehmende Verarmung der Kost an Ballaststoffen sowie die Anreicherung an Zucker, Stärke und tierischem Fett wird dafür verantwortlich gemacht, dass die Colitis ulcerosa in den letzten Jahrzehnten häufiger geworden ist. Dies ist auch in Entwicklungsländern zu beobachten, in denen der Verbrauch hoch prozessierter Kost zunimmt.
Auslöser und Prädisposition: Aus welchen Gründen Menschen sehr frühzeitig oder erst sehr spät im Leben an der Colitis ulcerosa erkranken, ist noch nicht ganz geklärt. Drei wichtige Faktoren spielen eine wesentliche Rolle:
- Auslöser, die umweltbedingt sind: So spielt offenbar die Ernährung (s. o.) eine Rolle und erhöht das Erkrankungsrisiko.
- Eine gerade durchgemachte Infektionskrankheit des Darms kann als Auslöser fungieren.
- Genetische Empfänglichkeit: Exogene Faktoren auf eine genetisch verankerte Bereitschaft des Darms, krankhaft mit einer Colitis ulcerosa oder einem Morbus Crohn zu reagieren.
Grundlagen der Behandlung
Die Erkenntnisse zur Entstehung haben eine ganz wesentliche Bedeutung für Überlegungen zur Behandlung der C. u. Sie zielt auf
- eine Stärkung der Abwehr eingedrungener Bakterien,
- eine Dämpfung der überschießenden Entzündungsreaktion und
- eine „Normalisierung“ der Zusammensetzung der Bakterienflora des Darms (des Darmmikrobioms).
Die neuen Erkenntnisse erklären, dass der beste Langzeiterfolg einer Therapie dann zu erwarten ist, wenn die Dichtigkeit der Schleimhaut wiederhergestellt ist – was nur zu erreichen ist, wenn die Schleimhaut entzündungsfrei ist. Bei der direkten endoskopischen Besichtigung und unter dem Mikroskop sollten keine Zeichen einer Entzündung mehr nachweisbar sein. Aber zugleich besagen die Erkenntnisse, dass mit einer Normalisierung der Schleimhaut die Veranlagung zu einem neuen Entzündungsschub nicht beseitigt ist; sie bleibt genetisch bestehen. Kommt ein neuer Auslöser (z. B. ein infektiöser Durchfall), kann wieder ein Schub auftreten.
Verlaufsformen
Es gibt viele verschiedene Verlaufsformen der Colitis ulcerosa. Sie liegen zwischen einem schweren und einem milden Verlauf und können sich in ihrer Ausprägung ändern:
Milder Verlauf
Milde Verläufe sind durch eine Beschränkung auf den Enddarm, wenige nur schleimige Stühle, seltenere Schübe und das Fehlen einer Mitbeteiligung anderer Organe, also von „extraintestinalen Manifestationen“, gekennzeichnet. Viele solch leichter Schübe sind anfangs endoskopisch lediglich als samtartige Rötung der Enddarmschleimhaut erkennbar und werden erst im späteren Verlauf, oft erst nach Jahren im Nachhinein mit einer Colitis ulcerosa in Verbindung gebracht, wenn sie sich endoskopisch und histologisch besser manifestiert.
Mittelschwere Verläufe
Sie liegen zwischen leichtem und schwerem Verlauf (s. u.) und können jeden Ausprägungsgrad einnehmen.
Schwerer Verlauf
Eine Colitis ulcerosa mit schwerer Verlaufsform beginnt oft bereits in der Jugend und neigt zu einer Ausdehnung über den gesamten Dickdarm und zu häufigen Krankheitsschüben (Rezidiven). Unzureichend behandelt kommt es zu einer narbigen Umwandlung des Darmrohrs; es wird starr, kann sich nicht mehr ausreichend bewegen und verkürzt sich. Eine normale Regulierung des Stuhlgangs ist nicht mehr möglich. Die für den Dickdarm typischen ringförmigen Schleimhauteinziehungen verschwinden. Bei einer Spiegelung findet man polypenähnliche Schleimhautvorwölbungen, die als falsche Polypen (Pseudopolypen) bezeichnet werden. Die Gefahr, dass sich in einer solchen Schleimhaut Darmkrebs bildet, steigt nach einer 10- bis 15-jährigen Laufzeit der Colitis stark an. Schwere Verlaufsformen werden häufig von „extraintestinalen Manifestationen“ begleitet. Dies sind Mitbeteiligungen anderer Organe und Strukturen, die jeweils eigene Komplikationen mit sich bringen können. Zu ihnen gehören Hautentzündungen, Leberentzündungen (vor allem der Gallenwege), Gelenkbeschwerden und andere (siehe nächste Seite).
Backwash-Ileitis
Wenn der gesamte Dickdarm entzündet ist, kann auch die Klappenstruktur an der Einmündung des Dünndarms in den Dickdarm (Bauhinsche Klappe) entzündlich geschwollen sein und undicht werden. Sie liegt im rechten Unterbauch (siehe hier). Es kommt dann zu einem erheblichen Rückfluss von Dickdarminhalt mit seinem massiven Bakteriengehalt in den ansonsten keimarmen Dünndarm und dadurch zu einer Entzündung in seinem Endbereich, dem terminalen Ileum. Eine Besserung kann nur durch Abklingen der Entzündung erreicht werden; oft werden dazu zu den antientzündlichen Maßnahmen (s. u.) Antibiotika verabreicht (z. B. Metronidazol).
Mitbeteiligung von Organen
Bei der Colitis ulcerosa treten in über 35% der Fälle entzündliche Mitbeteiligungen anderer Organe und Strukturen auf, die wie eigenständige Krankheitsbilder aussehen und eigene Beschwerden hervorrufen. Sie werden als „extraintestinale Manifestationen“ bezeichnet.
Extraintestinale Manifestationen
Zu den betroffenen Organen und Strukturen gehören:
- die Haut (z. B. schmerzhafte Rötungen im Sinne eines Erythema nodosum, eitrige Hautinfektionen im Sinne eines Pyoderma gangränosum),
- die Schleimhäute (oberflächliche, aphtöse Geschwürchen z.B. in der Mundschleimhaut),
- die Leber mit der PSC (Primär sklerosierende Cholangitis): dies ist eine chronische Entzündung der Gallenwege mit der Folge einer Gelbsucht,
- das Bewegungsorgan (rheumatische muskuloskelettale Beschwerden),
- die Gelenke mit Gelenkentzündungen: sie entsprechen dem klinischen Bild einer rheumatoiden Arthritis,
- die Haut mit Erythema nodosum, Pyoderma gangraenosum und Psoriasis,
- die Augen mit einer Entzündung der Aderhaut (Uveitis) oder des äußeren Augenweiß (Episkleritis).
Beschwerden
- Beschwerden durch die Colitis:
- Durchfälle (Diarrhö): sie sind charakteristisch für jede Dickdarmentzündung; bei der Colitis ulcerosa sind sie meist blutig, bei mildem Verlauf schleimig. Bei schweren Schüben kommen oft weit mehr als 20 durchfällige Stühle am Tag zusammen.
- Bauchbeschwerden: Uncharakteristische Bauchbeschwerden sind nicht sehr ausgeprägt und typisch. Sie resultieren aus gelegentlich vermehrten Darmbewegungen und Blähungen. Plötzliche heftige Bauchschmerzen können bei schwerem Verlauf auf eine Darmlähmung und Darmperforation hindeuten (toxisches Megakolon).
- Blutarmut (Anämie): Der ständige Blutverlust kann zu einer ausgeprägten Blutarmut, Frösteln, Müdigkeit und körperlichen Schwäche führen.
- Beschwerden durch Mitbeteiligung anderer Organe:
- Gelenkbeschwerden als Folge einer Mitbeteiligung von (meist großen) Gelenken mit asymmetrischem Befall ähnlich wie bei der rheumatoiden Arthritis,
- Kreuzschmerzen ähnlich wie beim Morbus Bechterew,
- Gelbsucht (Ikterus) und Juckreiz als Folge einer Störung des Galleabflusses durch eine Entzündung der Gallenwege (PSC).
- Augenschmerzen und Sehstörungen durch eine Augenentzündung,
- allgemeine Knochenschmerzen durch Osteoporose mit einem erhöhten Risiko für Knochenbrüche,
- Hauterscheinungen mit schmerzhaften rötlichen Erhabenheiten meist vor dem Schienbein (Erythema nodosum) und eitrigen Pusteln (Pyoderma gangraenosum) sowie geröteten und stark schuppigen Hautstellen (Psoriasis).
Darmkrebsrisiko
Das Risiko für Darmkrebs ist bei Menschen mit Colitis ulcerosa um das 2,4-fache erhöht. Daher sollten Patienten mit einer jahrelangen Laufzeit streng überwacht werden. Die Überwachung erfolgt i. d. R. durch wiederholte Darmspiegelungen. Eine Schwierigkeit besteht darin, dass bei einer stark ausgeprägten Entzündung und Vernarbung der Schleimhaut in ihr verborgene kleine Krebsherde nicht leicht zu erkennen sind; aber eine Erkennung erst macht eine gezielte Gewebeprobenentnahme (Biopsie) möglich. Größere Krebsherde sind leichter auffindbar. Zur vollständigen Entfernung dürfen sie nicht zu groß sein. In solch einem Fall wird häufig bereits eine vollständige Darmentfernung (Kolektomie) erwogen.
Eine genetische Testung von Stuhlproben kann insofern Abhilfe schaffen, als sie Krebszellen sehr empfindlich nachweist. Auch ein positiver Befund kann Anlass sein, eine Kolektomie zu erwägen.
Bisher gilt die Empfehlung, insbesondere jüngere Menschen mit lange bestehender Colitis ulcerosa engmaschig zu kontrollieren. Evidenzbasierte Leitlinien empfehlen eine Dickdarmspiegelung (Koloskopie) nach einer Colitis-Laufzeit von 8 bis 10 Jahren und nachfolgenden Kontrollkoloskopien je nach Risiko (bei großer Ausdehnung, familiärer Darmkrebsbelastung oder begleitender PSC z. B. jedes Jahr). Das Vorgehen muss individuell abgewogen werden.
Erkennung und Überwachung
Vorgeschichte: Jede Durchfallkrankheit, die länger als 3-5 Tage dauert, ist verdächtig auf eine nicht infektiös bedingte Darmkrankheit. Sind die Durchfälle blutig, ist der Betroffene jung und liegen Ansteckungsrisiken nicht vor, so sollte an eine Colitis ulcerosa gedacht werden. Dies gilt insbesondere dann, wenn bei einem engen Familienmitglied eine chronische Darmkrankheit bekannt ist.
Dickdarmspiegelung: Um die Diagnose zu sichern, benötigt man eine endoskopische Besichtigung (Darmspiegelung, Koloskopie) der Darmschleimhaut und vor allem Gewebeproben (Schleimhautbiopsie) zur Untersuchung unter dem Mikroskop (Histologie). Bei stark entzündeter Schleimhaut wird die Spiegelung sehr vorsichtig und möglicherweise nicht komplett durchgeführt, um den Darm nicht zu verletzen. Sie wird nach einer Anbehandlung wiederholt, wenn die Entzündung etwas abgeklungen ist, um die Ausdehnung festzustellen und Krebs in der Schleimhaut auszuschließen.
Darmsonographie: Die Ultraschalluntersuchung (Sonographie) des Darms lässt häufig auch ohne Spiegelung die Ausdehnung und den Schweregrad der Entzündung des Dickdarms erkennen. Diese Untersuchungsmethode eignet sich sehr gut zur Kontrolle des Verlaufs unter Therapie und ersetzt in einigen Fällen häufige Spiegelungen.
Weitere Untersuchungsmethoden: Eine Computertomographie dient der Erkennung von Raumforderungen (z. B. Krebs, Lymphknotenvergrößerungen, Darmengen (Stenosen) und Veränderungen an weiteren Organen wie der Leber).
Laborwerte: Wichtig sind vor allem die Werte, welche die Ausprägung der Entzündung (Entzündungsparameter: CRP, BSG) und einer Blut- und Eisenarmut (Erythrozyten, Hämoglobin, Ferritin) anzeigen. Erhöhte Leberwerte können auf eine Leberbeteiligung hindeuten, beispielsweise auf eine Medikamentennebenwirkung oder auf eine Leberbeteiligung durch die Grundkrankheit. Eine häufigere Leberkrankheit bei einer chronisch entzündlichen Darmkrankheit ist die primär sklerosierende Cholangitis, eine chronisch Entzündung der Gallenwege (zu ihrer Diagnostik siehe hier). Die Nierenwerte und Elektrolyte sind bei starken Durchfällen von Bedeutung, da sie durch Durchfälle erheblich gestört sein können, was wiederum Auswirkungen beispielsweise auf den Kreislauf und speziell auf das Herz hat.
Behandlung
Je nach Verlauf kommen andere Therapie-Regime in Betracht.
- Ist nur der Enddarm betroffen (Proctitis ulcerosa), so helfen bereits Zäpfchen, Schäume oder Einläufe. Mittel der ersten Wahl ist Mesalazin. Ist die Entzündung intensiver und wirkt Mesalazin nicht zufrieden stellend, so kommen Kortisonpräparate (beispielsweise Budesonid) hinzu, die ebenfalls lokal appliziert werden. Eine systemische Therapie durch Tabletten oder Infusionen ist in aller Regel nicht erforderlich.
- Ist der linke Abschnitt des Dickdarms betroffen (Colon descendens und Sigma), dann kommen Einläufe mit Mesalazin und Kortisonpräparaten in Betracht; Zäpfchen und Schäume reichen nicht. Ist die Entzündung ausgeprägt, kann die lokale Therapie durch eine systemische Behandlung (Tabletten, Infusionen) ergänzt werden.
- Ist der Dickdarm über die linke Seite hinaus befallen, so kommt man nicht um eine „systemische“ Therapie herum. Das bedeutet, dass Tabletten oder Infusionen erforderlich sind, die auch übrige Teile des Körpers mit ihren Inhaltsstoffen überfluten und damit Nebenwirkungen auslösen können. Bewährt hat sich in erster Linie Mesalazin. Im akuten Schub und bei ausgeprägter Entzündung wird Mesalazin alleine nicht ausreichen, und es werden Kortisonpräparate erforderlich. Üblicherweise wird zunächst mit einer recht hohen Dosis begonnen, die anschließend allmählich reduziert wird. Bei einer sehr ausgeprägter Entzündung benötigt die Dosisreduktion viele Wochen und Monate. Kortisonpräparate haben jedoch auf Dauer relative gravierende Nebenwirkungen. Um sie einzusparen, wird Azathioprin eingesetzt. Damit ist die Kombination von Mesalazin, einem Kortisonpräparat (z. B. Prednisolon) und Azathioprin eine gängige und wirkungsvolle Kombination. In der ersten hochakuten Phase hat sich zudem eine vorübergehende zusätzliche Behandlung mit Antibiotika (z. B. Ciprofloxacin plus Metronidazol) bewährt.
Was bei Therapieversagen zu tun ist
- Klassische Behandlung: Wirkt die Kombination aus Mesalazin plus Kortisonpräparat plus Azathioprin plus Antibiotika nicht ausreichend, so sollte an eine zusätzliche Infektion, beispielsweise mit CMV (Cytomegalievirus) oder Tuberkelbakterien, gedacht werden. Verlaufen diese Untersuchungen positiv, so ist eine entsprechende zusätzliche Behandlung indiziert. Zur speziellen Problematik einer CMV-Reaktivierung und ihrer Konsequenzen siehe hier.
- Biologika: Wirkt die Kombination aus Mesalazin plus einem Kortisonpräparat plus Azathioprin plus Antibiotika nicht ausreichend, und kann eine sonstige Infektion nicht nachgewiesen werden, so können „Biologika“ eingesetzt werden, d. h. künstliche Antikörper, die gegen die überschießende Entzündung gerichtet sind. Solche Medikamente sind beispielsweise Infliximab oder Adalimumab. Sie können in seltenen Fällen jedoch schwere Infektionen (z. B. eine Tuberkulose) begünstigen, so dass die Indikation streng gestellt und der Therapieverlauf gut kontrolliert werden muss.
- Ist auch eine solche therapeutische Eskalation nicht zielführend, so kommt ein Wechsel auf ein anderes Biologikum in Betracht (z. B. statt Infliximab nun Adalimumab oder Golimumab); es besteht eine etwa 30-prozentige Chance, dass diese ansprechen.
- Januskinasehemmer sind eine neue Option. Besonders erfolgreich bezüglich der Einleitung und Aufrechterhaltung einer Remission scheint Upadacitinib zu sein.
- Als neue Therapieoption für schwer behandelbare Fälle gilt inzwischen die erstaunlich erfolgreiche Stuhltransplantation. Eine Applikation therapeutischer Darmkeimsporen über Kapseln ist in Entwicklung.
- Ist auch eine Umstellung der Biologika nicht erfolgreich und ist die Entzündung besonders ausgeprägt oder ist das Darmkrebsrisiko deutlich erhöht, so kommt eine operative Entfernung des Dickdarms (Kolektomie) in Betracht.
Wie einem neuen Schub vorgebeugt werden kann
Die beste Vorbedingung für eine lang anhaltende Symptomfreiheit (Remission) ist eine vollständige Normalisierung der Darmschleimhaut, also eine Therapie, die dafür intensiv und lange genug durchgeführt wird. Ein Rückgang der Stuhlfrequenz auf unter 4 pro Tag bedeutet zwar Symptomfreiheit, reicht aber nicht für die Entscheidung, ob die Therapie abgesetzt oder fortgeführt werden sollte, alleine nicht aus; es muss dazu auch eine endoskopische und histologische Kontrolle zugrunde gelegt werden.
Zur Vorbeugung eines neuerlichen Entzündungsschubs (Rezidivprophylaxe) wird nach langsamem Ausklingen der Schubtherapie in der Regel eine geringe Dosis an Mesalazin für viele Monate bis mehrere Jahre verwendet.
Bei schweren Verläufen, die nur durch Biologika zu beherrschen sind, scheint sich eine Fortführung dieser Behandlung über Jahre für eine Rezidivprophylaxe als günstig herauszustellen.
Wie Mitbeteiligungen anderer Organe behandelt werden können
Manche der „extraintestinalen“ Mitbeteiligungen, wie Gelenkbeschwerden, eine Augenentzündung oder Manifestationen an der Haut reagieren meist ebenfalls günstig auf die Behandlung der Colitis ulcerosa mit Kortison-Präparaten oder Biologika.
Die PSC dagegen schreitet unabhängig von der Aktivität der Darmerkrankung und ihrer Therapie fort. Ihre Komplikationen können günstigenfalls durch endoskopische Maßnahmen einer Erweiterung der verengten Gallenwege vorübergehend beherrscht werden. Bei Nichtbeherrschbarkeit oder Übergang in eine dekompensierte Leberzirrhose kann lediglich eine Lebertransplantation in Betracht kommen.
Was man selbst zur Besserung beitragen kann
Die Behandlung einer Colitis ulcerosa kann durch einen gesunden Lebensstil günstig beeinflusst werden.
- Raucher sollten unbedingt mit dem Rauchen aufhören! Nikotin verschlechtert die Entzündung der Darmschleimhaut.
- Eine gesunde Kost mit viel Ballaststoffen, Vollkornbrot und Gemüsen ist günstig. Eine Kost mit vermehrtem Gehalt an Zucker, Stärke und tierischem Fett fördert dagegen das Risiko einer Darmentzündung und sollte vermieden werden.
- Eine fleischreduzierte Kost wirkt sich nach neueren Befunden ebenfalls deutlich stabilisierend auf die Darmschleimhaut aus und kann zu einer verlängerten Rezidivfreiheit führen. Eine vegetarische Ernährung müsste am günstigsten wirken. Dazu fehlen jedoch ebenfalls noch größere Studien.
- Probiotische Kulturen mit Laktobazillen oder dem Escherichia-coli-Stamm Nissle haben sich bei leichten Colitis-Schüben und zur Schub-Prophylaxe in ähnlicher Weise bewährt wie Mesalazin. Auch Curcumin (in Curry) scheint ersten Untersuchungsergebnissen zufolge eine günstige Wirkung auf den Verlauf der Colitis ulcerosa auszuüben.
- Da Lecithin auf den Verlauf der leichten Colitis ulcerosa positiv wirkt, ist seine Zufuhr über ein (frei erhältliches) Lecithin-Präparat möglicherweise sinnvoll. Große kontrollierte Studien dazu fehlen jedoch noch.
Behandlung bei einer Schwangerschaft
Vielfach besteht eine große Unsicherheit bezüglich des Einflusses der Krankheit und der Medikamente auf den Spontanverlauf der Schwangerschaft und die gesunde Entwicklung des Kindes. Aber neuere Untersuchungen und statistische Auswertungen zeigen, dass sowohl mit Mesalazin (5-ASA), Azathioprin und Kortisonpräparaten als auch mit den modernen Medikamenten wie Infliximab oder Adalimumab offenbar kein erhöhtes Risiko für das Kind besteht. Es fand sich keine Erhöhung der Fehlbildungsraten (siehe hier).
→ Auf facebook informieren wir Sie über Neues und Interessantes.
→ Verwalten Sie Ihre Laborwerte mit der Labor-App Blutwerte PRO – mit Lexikonfunktion.
Verweise
Fachinfos
- Colitis ulcerosa
- Colitis ulcerosa Therapie
- Chronisch entzündliche Darmkrankheiten
- Glukokortikoide
- Azathioprin
- Biologika
Weiteres